Louis MONNIER, Claude COLETTE, Université de Montpellier, Faculté de Médecine
Aujourd’hui la couverture basale des besoins insuliniques est assurée par 2 variétés d’insuline : les analogues lents dont le représentant le plus classique est la glargine U100 avec une durée d’action de l’ordre de 24 heures et les formulations ultralentes dont les durées d’action sont en moyenne de 36 heures pour la glargine U300 et dépassent 48 heures pour la dégludec(1-3). Dans un avenir proche, cette panoplie d’insulines basales sera probablement complétée par des formulations hebdomadaires dont l’icodec est une préfiguration(4). Ceci indique que les patients diabétiques seront, en fonction de leurs besoins, amenés à « transiter » d’une catégorie d’insuline à une autre, les changements pouvant se faire dans les deux sens : en général d’un analogue lent (glargine U100) vers des formes ultralentes (glargine U300 ou dégludec) ou hebdomadaires (icodec) ou l’inverse, plus rarement.
Transition glargine U100 (Lantus®) vers dégludec (Tresiba®)
À ce jour, la consigne officielle pour passer de la glargine U100 à la dégludec est de faire une conversion dose pour dose, c’est-à-dire dans un ratio 1:1(5,6). À titre d’exemple, un sujet traité par 20 unités de Lantus® par jour devrait recevoir lors du changement 20 unités quotidiennes de Tresiba®. Cette consigne est inscrite dans le document d’information pour le patient, qui a été édité par le laboratoire Novo Nordisk qui produit l’insuline Tresiba® et approuvé par la Food and Drug Administration (FDA) dans sa dernière révision en date du mois de juillet 2022(7). En dépit de cette consigne relativement claire, des voix aussi renommées que celles de Irl Hirsch et Boris Drazin s’étaient élevées en 2020 pour s’étonner que les modalités de transition n’aient pas été mieux définies, avec en particulier des recommandations mieux personnalisées(8). Cette démarche qui relève de la médecine de précision devrait normalement être pensée à partir des profils pharmacologiques des 2 insulines. Les demi-vies de la glargine U100 et de la dégludec sont respectivement de l’ordre de quelques heures ou de plus de 24 heures(1,2). En raison de cette différence, l’état d’équilibre (steady state), c’est-à-dire la stabilité de la quantité d’insuline disponible quotidiennement, va être obtenu pour la glargine U100 dès les premières heures après la première injection (figure 1). Avec la dégludec, ce délai sera porté à 3 ou 4 jours. Ce temps de latence est caractérisé par un phénomène d’empilement de doses disponibles (phénomène de stacking)(9). Ainsi, quand on initie un traitement par dégludec, la partie disponible de la 1re dose au jour J1 sera de 50 %, les 50 % restants étant utilisés dans les jours qui suivent avec une décroissance progressive : 30 % le 2e jour, 15 % le 3e et 5 % au-delà. La même distribution d’utilisation sera applicable aux doses ultérieures de dégludec quotidiennes injectées aux jours J2, J3… Jn.
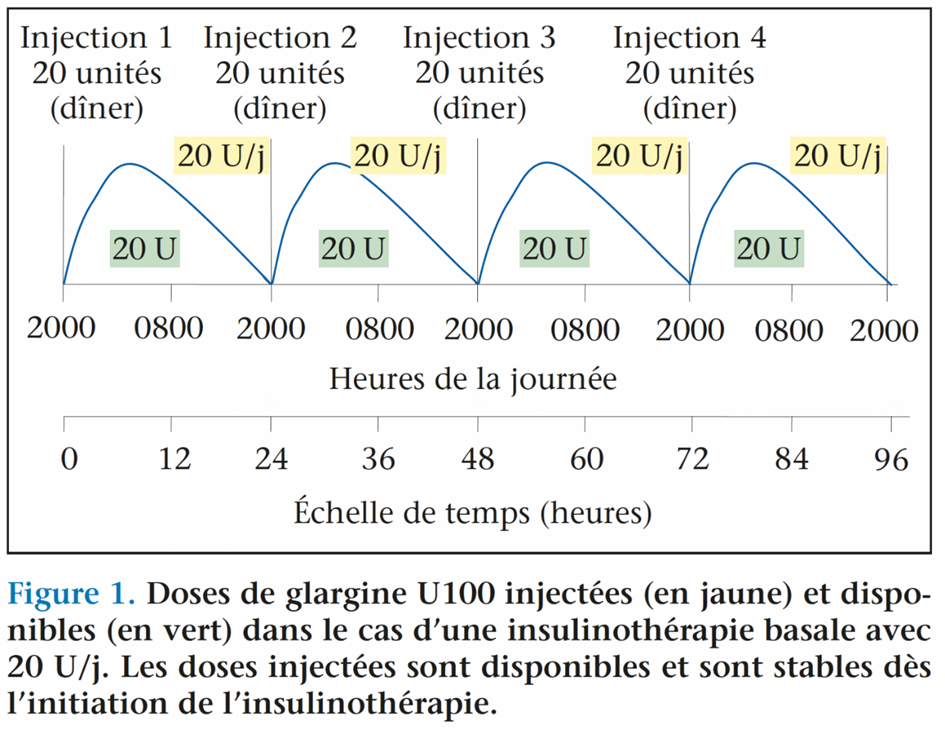
Un exemple simple (figure 2) permet de mieux appréhender le problème. Supposons qu’un sujet ayant un diabète de type 2 ait besoin d’un traitement avec 20 U/j d’insuline basale (une injection avant le dîner). Ce patient était jusque-là traité par 20 U de Lantus® avec un contrôle glycémique satisfaisant. Son médecin décide de remplacer la Lantus® par de la Tresiba®. Le premier jour (J1) le patient fait comme recommandé une injection de Tresiba® à la dose de 20 U et il poursuit cette dose pendant les jours qui suivent. En fait, l’utilisation des doses s’effectue de la manière suivante :
– dans les 24 heures après le début du traitement par dégludec (Tresiba®), 50 % de la dose injectée au J1 sera utilisée, soit 10 U au total ;
– entre la 24e et la 48e heure, 30 % de la dose injectée au J1 sera utilisée, soit 6 unités. Cette dose s’ajoutera aux 50 % de la dose injectée au J2 soit 10 U. Le total d’insuline disponible sera donc égal à 6 + 10, soit 16 U ;
– entre la 48e et la 72e heure, aux 15 % de la dose injectée au J1 soit 3 U et aux 30 % de la dose du J2 soit 6 U, qui seront encore disponibles, s’ajouteront les 50 % de la dose du J3, soit 10 U pour in fine un total de 3 + 6 + 10, soit 19 U ;
– au-delà de la 72e heure, on peut considérer que la dose totale disponible atteint son maximum de 20 U.
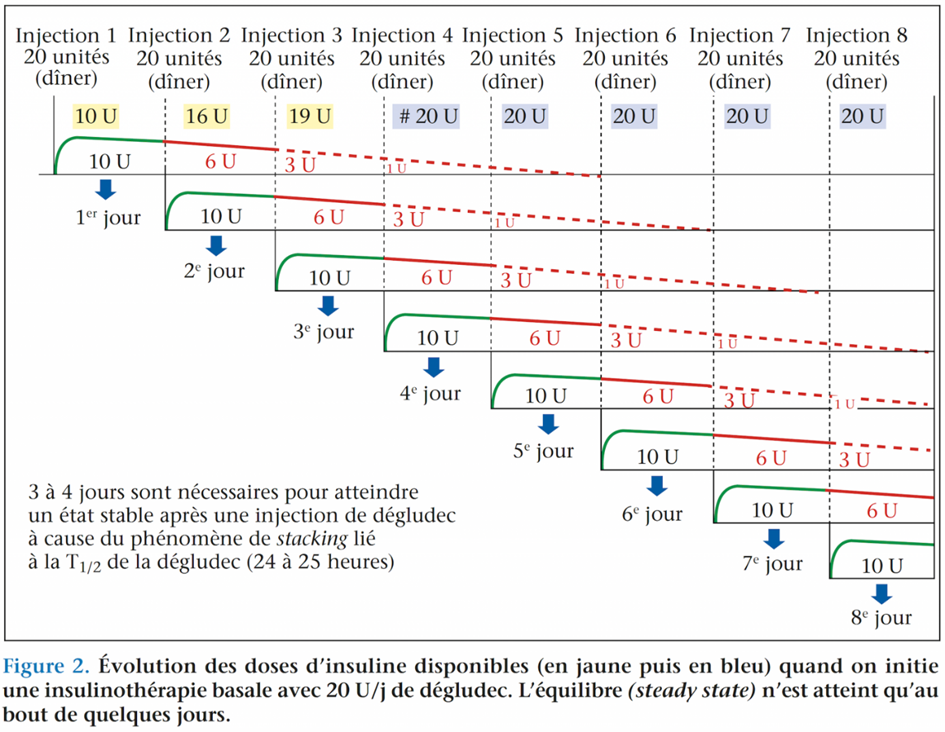
Ainsi, il apparaît que pendant les 3 premiers jours le patient est probablement en sous-dosage insulinique, mais que ce déficit va s’estomper au fil des jours. Ce risque de sous-dosage, bien qu’il soit réel, est toutefois préférable à tout risque de surdosage qui conduirait à des hypoglycémies. C’est pour cette raison que l’attitude pratique est de faire la transition sur la base d’un ratio 1:1(5-7) et de patienter au moins 4 jours avant de modifier la dose de dégludec (en plus ou en moins) par rapport à celle qui est a priori envisagée pour le traitement de croisière (20 U dans le cas pris pour exemple). S’il y a une modification de doses à prévoir par rapport aux prévisions, elle sera effectuée sur les résultats des glycémies, en particulier sur celle qui précède le petit déjeuner quand l’insuline basale est injectée avant le dîner.
Une augmentation sera envisagée si les résultats sont trop élevés, une diminution si les résultats sont trop bas et un maintien de la dose si les résultats sont dans la « fourchette » préconisée par le médecin.
Transition glargine U100 (Lantus®) vers glargine U300 (Toujeo®)
La stratégie préconisée pour le passage de la Lantus® à la Tresiba® peut être appliquée à la transition de la glargine U100 vers la glargine U300 : dose de départ de la Toujeo® (glargine U300) sur la base d’un ratio 1:1, puis attendre quelques jours pour faire une titration en fonction des résultats obtenus sur les glycémies. Cette stratégie est celle qui a été utilisée dans les études EDITION qui ont comparé les 2 formulations de glargine U100 et 300 chez des diabétiques de type 1 et 2(10-13). Par ailleurs, il faut noter que dans ces études EDITION, les doses de Toujeo® sont devenues progressivement et à distance de la randomisation plus élevées que celles de la Lantus® avec un différentiel en fin d’études de l’ordre de 10 à 18 %(10-13). Ce phénomène qui est retrouvé dans la pratique courante est certainement lié au fait que la Toujeo®, en raison de sa demi-vie augmentée de près de 50 % par rapport à celle de la Lantus®(1), est l’objet d’une rétention accrue dans le tissu cellulaire sous-cutané où elle devient la cible d’une dégradation enzymatique. Pour en revenir au côté pratique, un sujet traité par Lantus® à la dose de 20 U/j aura certainement besoin d’une dose de 22 à 24 U de Toujeo® en traitement de croisière, mais comme indiqué plus haut, cet ajustement doit être réalisé dans un temps ultérieur.
Transition insulines lentes vers des insulines hebdomadaires
De manière surprenante, alors que les insulines hebdomadaires n’ont pas dépassé les phases d’essais cliniques avant une éventuelle commercialisation(4,14), certains investigateurs ont déjà étudié la méthode la plus appropriée pour effectuer la meilleure transition entre un traitement par analogues lents quotidiens (en l’occurrence la glargine U100) et un traitement avec une insuline basale hebdomadaire (icodec)(15). En raison de sa longue demi-vie (196 heures)(16), l’état de steady state n’est obtenu qu’au bout de 4 à 6 semaines avec des injections hebdomadaires d’icodec. Si on initie ce traitement avec une dose d’icodec (D) équivalente à la dose de glargine U100, c’està- dire à une dose D = d × 7 (avec d = dose quotidienne de glargine U100 habituellement utilisée chez un patient donné), on observe pendant la première semaine une dérive des glycémies vers le haut (figure 3)(15), car la concentration plasmatique en insuline reste très insuffisante. En revanche, en utilisant à la première injection d’icodec une dose double (2D) on obtient d’emblée un équilibre glycémique de bonne qualité (figure 3)(15).
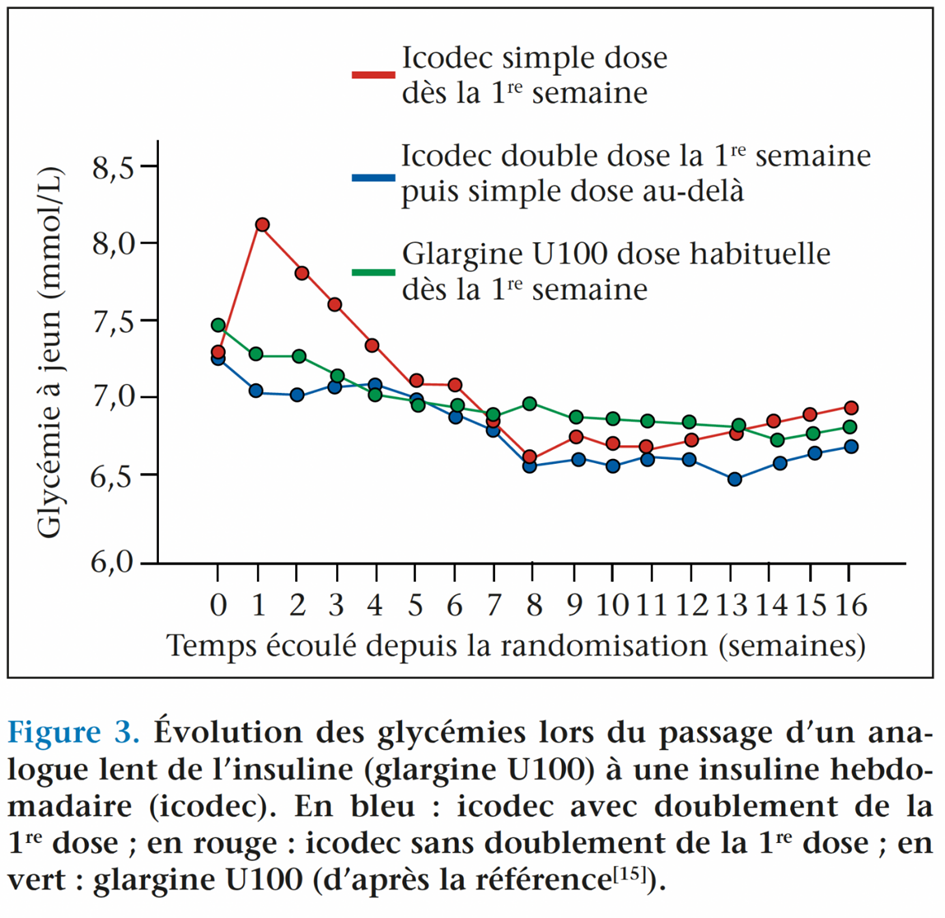
C’est donc cette stratégie qui devrait être préconisée quand l’icodec sera commercialisée, tout en sachant, bien évidemment, qu’à partir de la deuxième dose d’icodec les doses thérapeutiques doivent être ramenées à la quantité D. En reprenant l’exemple du sujet traité habituellement par 20 U/j de glargine U100 (dose d), la première dose d’icodec au début de la première semaine devrait être égale à 2D soit 2[d × 7], c’est-à-dire 280 U, suivie ultérieurement par une dose hebdomadaire égale à D, c’est-à-dire 140 U.
Les transitions inverses des insulines ultralentes vers les analogues lents classiques
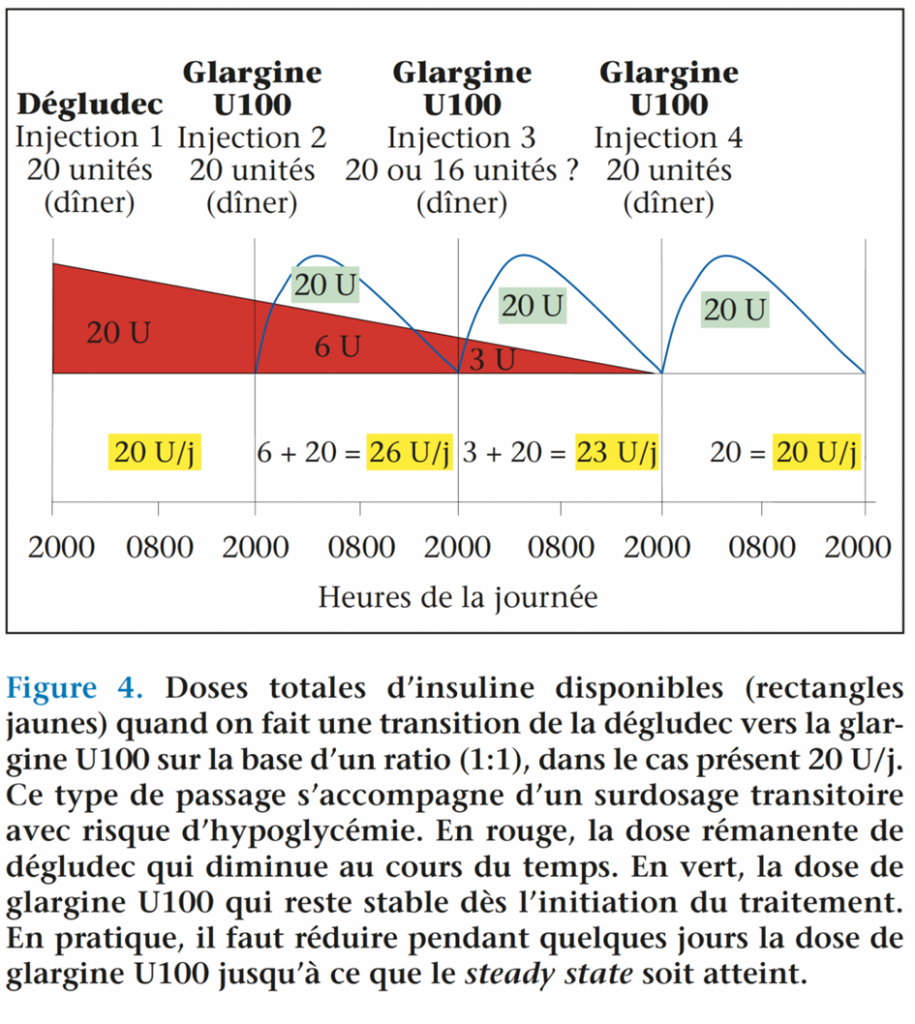
Cette transition qui consiste à revenir d’une insuline ultralente (dégludec ou glargine U300) vers l’analogue lent classique (la glargine U100) est une situation peu fréquente, car elle peut apparaître comme un « rétropédalage ». Elle peut pourtant se produire dans certains cas, par exemple chez un sujet qui n’a pas renouvelé son ordonnance d’insuline ultralente et qui est amené à revenir pendant quelques jours à la glargine U100 qu’il utilisait avant et qu’il a conservée dans son réfrigérateur. Dans cette situation, il faut savoir que la substitution dose pour dose (ratio 1:1) doit être évitée, car elle risque de conduire à des hypoglycémies(8). Il est recommandé de réduire la dose quotidienne d’insuline glargine U100 (Lantus® ou Abasaglar®) au moins de 20 %. Pour prendre un exemple, un sujet recevant 20 U de Toujeo® ou de Tresiba® devra réduire sa dose de Lantus® à 16 U/j. Cette pratique de réduction est en accord avec la théorie telle qu’elle nous a été apprise par la pharmacologie(9).
Pour le passage de la Toujeo® à la Lantus®, la réduction est indispensable, car la Lantus®, ayant une durée de vie plus courte que la Toujeo® après injection sous-cutanée, est moins retenue au point d’injection et donc moins exposée à sa dégradation par les enzymes du tissu cellulaire sous-cutané.
Pour le passage de la Tresiba® à la Lantus®, la réduction est également indispensable en raison de la persistance d’une quantité significative de dégludec utilisable au-delà de la 24e heure après son injection(8,9). Pour mieux se faire comprendre, il faut reprendre en sens inverse le raisonnement qui a été fait pour le passage de la Lantus® à la Tresiba®. Pour cela, prenons l’exemple d’un sujet traité par 20 U de Tresiba® (figure 4). Entre la 24e et la 48e heure après l’injection, il gardera 30 % de cette dose qui sera utilisée soit 6 U. Si lors de la transition vers la Lantus (24e heure après la dernière injection de Tresiba®), on injecte 20 U de Lantus®, le sujet aura une dose disponible entre la 24e et la 48e heure égale à 20 + 6 = 26 U. Ceci explique la nécessité de réduire la Lantus® de 4 à 6 U (soit 20 % environ) par rapport à la Tresiba®.

Déclaration de conflit d’intérêts : néant
Références
Cliquez sur les références et accédez aux Abstracts sur
1. Becker RHA et al. New insulin glargine 300 Units.ml-1 provides a more even activity profile and prolonged glycemic control at steady state compared with insulin glargine 100 Units.ml-1. Diabetes Care 2015 ; 38 : 637-43.
2. Haahr H, Heise T. A review of the pharmacological properties of insulin degludec and their clinical relevance. Clin Pharmacokinet 2014 ; 53 : 787-800.
3. Monnier L et al. Si l’ère des insulines semi-synthétiques et biosynthétiques nous était contée. Med Mal Metab 2021 ; 15 (Suppl) : 3S33-3S52.
4. Rosenstock J, Del Prato S. Basal weekly insulin: the way for the future! Metabolism Clin Exp 2022 ; 126 : 154924.
5. Vora J et al. Clinical use of insulin degludec. Diabetes Res Clin Pract 2015 ; 109 : 19-31. characteristics ; 2013 (http://www.ema.europa.eu/ docs/en_GB/document_library/EPAR_-_Product_Information/ human/002498/WC500138940.pdf).t
7. Tresiba. Patient counseling information and FDA-approved patient labeling. Revised : O7/2022. www.TRESIBA.com t
8. Hirsch IB, Draznin B. Transition of patients to and from insulin degludec: a clinical challenge. J Clin Endocrinol Metab 2020 ; 105 : e2294-e2298.
9. Heise T, Meneghini LE. Insulin stacking versus therapeutic accumulation: understanding the differences. Endocr Pract 2014 ; 20 : 75-83.
10. Riddle MC et al. New insulin glargine 300 Units/ml versus glargine 100 units/ml in people with type 2 diabetes using basal and mealtime insulin: glucose control and hypoglycemia in a 6-month randomizes controlled trial (EDITION 1). Diabetes Care 2014
11. Yki-Järvinen H et al. New insulin Glargine 300 Units/ml versus glargine 100 units/ml in people with type 2 diabetes using oral agents and basal insulin. Glucose control and hypoglycemia in a 6-month randomized controlled trial (EDITION 2). Diabetes Ca
12. Bolli GB et al. New insulin glargine 300 U/ml compared with glargine 100 U/ml in insulin-naïve people with type 2 diabetes on oral glucose-lowering drugs: a randomized controlled trial (EDITION 3). Diabetes Obes Metab 2015 ; 17 : 386-94
13. Home PD et al. New insulin glargine 300 Units/ml versus glargine 100 Units/ml in people with type 1 diabetes: a randomized, phase 3a, open-label clinical trial (EDITION 4). Diabetes Care 2015 ; 38 : 2217-25.
14. Rosenstock J et al. Once-weekly insulin for type 2 diabetes without previous insulin treatment. N Engl J Med 2020 ; 2107-16.
15. Bajaj HS et al. Switching to once-weekly insulin icodec versus once-daily insulin glargine U100 in type 2 diabetes inadequately controlled on daily basal insulin: a phase 2 randomized controlled trial. Diabetes Care 2021 ; 44 : 1586-94.
16. Nischimura E et al. Molecular and pharmacological characterization of insulin icodec; a new basal insulin analog designed for once-weekly dosing. BMJ Open Res Care 2021 ; 9 : e002301.